Quale potrebbe essere l’impatto del COVID-19 in Italia nel prossimo autunno-inverno?
In primo pianoSocietàCredo che oggi molti italiani (persone comuni e anche medici) si stiano chiedendo, soprattutto per le notizie che arrivano dal Regno Unito: dobbiamo preoccuparci della variante “Indiana”? E cosa succederà il prossimo autunno / inverno? Ci saranno ancora dei morti? E, se sì, quanti? Probabilmente, anche molti medici non saprebbero rispondere a questa domanda, perché all’apparenza il problema presenta troppe incognite: non sappiamo quante persone si vaccineranno, quali varianti emergeranno eventualmente nel frattempo, quanti dei vaccinati possono trasmettere il virus, etc. etc. In realtà, però, se ipotizziamo che le varianti peggiori in autunno restino quelle attuali, dunque salvo sorprese inattese quale l’emergere di una o più varianti che bypassino “bellamente” i vaccini – una possibilità che, come ho illustrato in un mio articolo pubblicato il 10 marzo [1], è contemplata dalla storia di altri vaccini “leaky” (cioè che prevengono la malattia senza prevenire l’infezione), quali sono quelli anti-COVID che stiamo oggi utilizzando – allora si possono fare delle considerazioni piuttosto interessanti con i dati che già abbiamo a disposizione.
L’efficacia dei vaccini nel Regno Unito come sta emergendo dalla letteratura scientifica
In particolare, a questo scopo risulta molto utile una pubblicazione periodica inglese a cura di Public Health England (PHE), un’agenzia esecutiva del Dipartimento di Health and Social Care dell’Inghilterra. Questo organismo – che incorpora ben 5.500 fra scienziati, ricercatori e professionisti della salute, e fornisce al Governo ed al Parlamento inglese expertise scientifica basata su prove – pubblica ogni settimana un rapporto riguardante i vaccini: il “COVID-19 Vaccine Surveillance Report”.
Nell’ultimo rapporto di questa serie (Week 25, [2]), pubblicato il 24 giugno, si legge, in relazione all’efficacia dei vaccini anti-COVID impiegati contro lo sviluppo della malattia sintomatica: “L’efficacia del vaccino contro il COVID-19 sintomatico è stata valutata in Inghilterra sulla base di dati di test collegati ai dati di vaccinazione. Le prove attuali provengono principalmente da adulti più anziani, che erano tra i primi gruppi vaccinati. Le stime sull’efficacia del vaccino vanno dal 55 al 70% dopo 1 dose, con poca evidenza di variazione per vaccino o gruppo di età [3, 4, 5]. I dati su 2 dosi indicano un’efficacia di circa il 65-90% [3, 6].
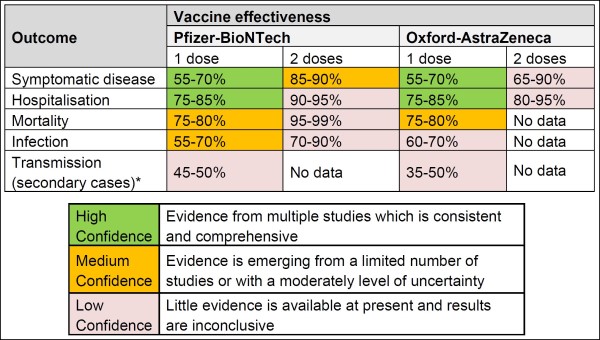
Tabella 1. Il riassunto delle evidenze sull’efficacia dei due vaccini anti-COVID utilizzati nel Regno Unito (Pfizer e Astrazeneca) nei confronti di diversi esiti di interesse: malattia sintomatica, ospedalizzazione, mortalità, infezione, trasmissione. (fonte: COVID-19 Vaccine Surveillance Report – Week 25)
Per quanto riguarda invece la mortalità, recita: “Stanno emergendo dati che suggeriscono alti livelli di protezione contro la mortalità. I dati sulla vaccinazione e i dati sulla mortalità indicano che entrambi i vaccini Pfizer-BioNTech e Oxford-AstraZeneca sono efficaci intorno al 75-80% nel prevenire la morte con COVID-19 dopo una singola dose [3, 7]. I dati su 2 dosi sono attualmente disponibili solo per il vaccino Pfizer-BioNTech e ne indicano l’efficacia contro la morte con COVID-19 di circa il 95-99% [7]”.
Si è osservata anche un’alta efficacia contro il ricovero in ospedale (ospedalizzazioni): “Diversi studi hanno stimato l’efficacia contro l’ospedalizzazione negli anziani, che indicano tutti livelli più elevati di protezione contro l’ospedalizzazione dopo una singola dose rispetto a quelli osservati contro la malattia sintomatica, circa dal 75 all’85% dopo 1 dose del vaccino Pfizer-BioNTech o Oxford-AstraZeneca [3, 8, 9, 10]. I dati su 2 dosi sono attualmente disponibili solo per il vaccino Pfizer-BioNTech e indicano un’efficacia contro l’ospedalizzazione di circa il 90-95% [10]”.
Per quanto riguarda invece l’efficacia nel ridurre l’infezione, il rapporto recita: “Sebbene gli individui possano non sviluppare sintomi di COVID-19 dopo la vaccinazione, è possibile che possano essere ancora infettati dal virus e possano trasmettersi ad altri. Gli studi hanno ora riportato l’efficacia contro l’infezione negli operatori sanitari, nei residenti nelle case di cura e nella popolazione generale. Con Pfizer-BioNTech, le stime di efficacia contro l’infezione variano da circa il 55 al 70%, con il vaccino Oxford-AstraZeneca variano dal 60 al 70% circa [5, 11, 12, 13]. Le stime per 2 dosi sono attualmente disponibili solo per il vaccino Pfizer-BioNTech e indicano un’efficacia contro l’infezione dal 70 a 90% [5, 11]”.
Per quanto concerne l’efficacia nel ridurre la trasmissione virale, lo stesso report ci dice: “Gli individui non infetti non possono trasmettere; quindi, i vaccini sono efficaci anche nel prevenire la trasmissione”. Ciò è ovvio, peccato però che molti di quelli vaccinati infetti possono invece trasmetterla (vedi Tabella 1). E continua: “I dati dalla Scozia hanno dimostrato che i contatti familiari degli operatori sanitari vaccinati hanno un rischio ridotto di diventare un caso, in linea con gli studi sull’infezione [14]. [..] Uno studio sulla trasmissione domestica in Inghilterra ha scoperto che i contatti familiari di casi vaccinati con una singola dose avevano circa il 35-50% di riduzione del rischio di diventare un caso confermato di COVID-19. Questo studio utilizzava i dati dei test di routine, quindi includeva solo i contatti familiari che avevano sviluppato sintomi e hanno richiesto un test. Non si possono escludere casi secondari asintomatici o lievemente sintomatici che hanno scelto di non richiedere un test per il COVID-19 [15]”.
Si noti che nel Regno Unito la maggior parte dei dati disponibili si riferiscono a un periodo in cui il principale virus circolante era la variante B.1.1.7 (chiamata anche Alfa o variante Inglese). Di seguito vengono riassunti anche i dati emergenti sull’efficacia contro la malattia sintomatica con la variante B.1.617.2 (chiamata anche Delta o variante Indiana). Dopo una singola dose si è verificata una riduzione assoluta del 14% dell’efficacia del vaccino contro la malattia sintomatica con la variante Delta rispetto alla Alfa, ma solo una modesta riduzione (pari al 10%) dell’efficacia del vaccino dopo 2 dosi (v. Tabelle 2 e 3).
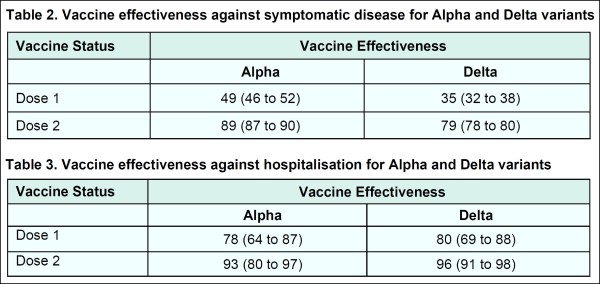
Tabelle 2 e 3. Efficacia dei vaccini contro la malattia asintomatica e le ospedalizzazioni per le varianti Alfa (Inglese) e Delta (Indiana). Quest’ultima risulta essere leggermente più resistente ai vaccini. (fonte: COVID-19 Vaccine Surveillance Report – Week 25)
L’efficacia del vaccino Pfizer in Israele ed in Scozia secondo gli studi pubblicati su Lancet
In Israele, il Ministero della Salute ha lanciato per primo nel mondo una campagna di vaccinazione di massa per immunizzare i 6,5 milioni di residenti dai 16 anni in su con un unico tipo di vaccino: Pfizer. Perciò Israele rappresenta, meglio ancora del Regno Unito, uno straordinario banco di prova per capire l’efficacia sul campo (quelle che in gergo si chiama in realtà “efficienza”) di questo vaccino.
Uno studio pubblicato a maggio sulla prestigiosa rivista The Lancet [16] ha stimato l’efficacia reale di due dosi di Pfizer contro una serie di esiti del SARS-CoV-2 (infezione asintomatica, infezione sintomatica e ospedalizzazione correlata a COVID-19, ospedalizzazione grave o critica e morte), per valutare l’impatto a livello nazionale sulla salute pubblica a seguito della diffusa introduzione del vaccino. L’efficacia del vaccino contro tali esiti è stata calcolata sulla base dei tassi di incidenza in individui completamente vaccinati (definiti come quelli per i quali erano passati almeno 7 giorni dalla seconda dose di vaccino) rispetto ai tassi di individui non vaccinati (che non avevano ricevuto qualsiasi dose del vaccino),
Le stime dell’efficacia del vaccino a 7 giorni o più dopo la seconda dose sono risultate essere: 95,3% contro l’infezione da SARS-CoV-2; 91,5% contro l’infezione asintomatica, 97,0% contro l’infezione sintomatica; 97,2% contro il ricovero in ospedale correlato a COVID-19; 97,5% contro il ricovero grave o critico correlato a COVID-19 e 96,7% contro la morte correlata al COVID-19. L’incidenza degli esiti da SARS-CoV-2 è diminuita in tutte le fasce di età con la copertura vaccinale. Gli 8.472 campioni testati hanno mostrato una prevalenza stimata della variante B.1.1.7 (Inglese) del 94,5% tra le infezioni da SARS-CoV-2.
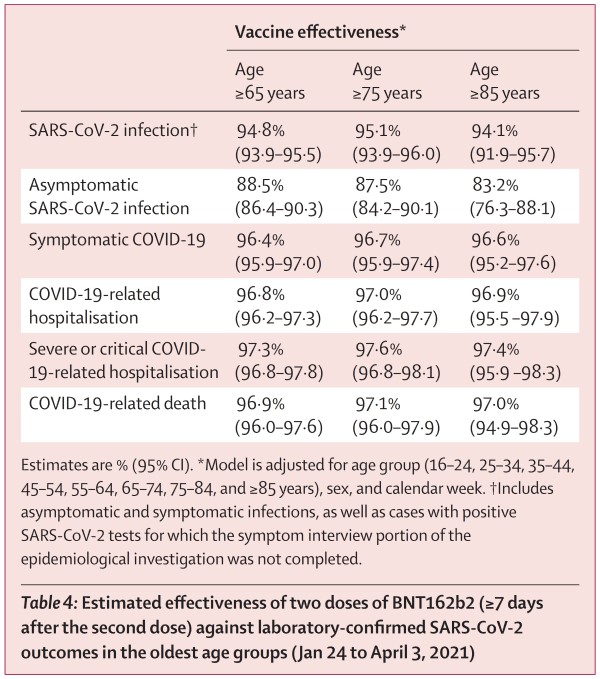
Tabella 4. L’efficacia di 2 dosi del vaccino Pfizer (dopo almeno 7 giorni dalla somministrazione) nei diversi gruppi di età della popolazione israeliana. Si noti come le stime di efficacia rispetto a tutti gli esiti del COVID-19 siano superiori al 96% tra le persone di età pari o superiore a 75 anni per gli esiti più seri (dall’infezione sintomatica alla morte). (fonte: Haas et al. [16])
L’efficacia “sul campo” di un vaccino, come detto, viene stimata confrontando i tassi di malattia negli individui vaccinati con i tassi negli individui non vaccinati. Il tasso di incidenza delle infezioni da SARS-CoV-2 tra gli adulti di età pari o superiore a 16 anni è risultato essere di 91,5 per 100.000 giorni-persona nel gruppo non vaccinato e di 3,1 per 100.000 giorni-persona nel gruppo dei soggetti completamente vaccinati, con un’efficacia stimata del vaccino (aggiustata per fascia di età, sesso e settimana di calendario) contro l’infezione da SARS-CoV-2 che è risultata pertanto essere del 95,3%, come ho già anticipato in precedenza.
Si noti come l’efficacia del vaccino Pfizer contro la mortalità riscontrata sulla popolazione israeliana sia analoga (circa 97%) a quella riscontrata sulla popolazione del Regno Unito. Vi sono invece delle piccole differenze per quanto riguarda gli altri esiti, nei confronti dei quali in Israele si è riscontrata un’efficacia leggermente maggiore. Ciò potrebbe essere forse spiegato con la crescente diffusione, in Gran Bretagna, della variante Delta o Indiana, che oggi è responsabile di oltre il 98% di tutti i nuovi casi di COVID (e in Italia di almeno il 17% dei casi, secondo l’ultima stima ufficiale dell’ISS). Ad essa risulta essere associato un rischio di ospedalizzazione maggiore (nonché un rischio di infezione fra le mura domestiche del 64% maggiore e outdoor del 40% maggiore) rispetto alla variante Alfa o Inglese [2].
Da quando è apparso il SARS-CoV-2 nella popolazione umana, e cioè a Wuhan (Cina) nel corso del 2019, vi sono stati alcuni grossi aumenti nella trasmissibilità dello stesso. Il primo è avvenuto con la variante Alfa, o Inglese (B.1.1.7), del 40-80% più trasmissibile rispetto alla variante originale del SARS-CoV-2 e caratterizzata anche da un tasso di mortalità di ben il 67% maggiore, a conferma della maggior virulenza di questa variante [17], nata probabilmente da eventi di ricombinazione in individui immunocompromessi (nei quali possono verificarsi un numero enorme di mutazioni). L’altro grosso aumento della trasmissibilità è avvenuto più di recente proprio con la comparsa della variante Indiana (B.1.617.2), che a sua volta ha un rischio di ospedalizzazione doppio [18] ed è del 40% (ma secondo alcune stime addirittura del 100%) più trasmissibile rispetto alla variante Inglese [19], mentre il suo tasso di mortalità è ancora ignoto.
Un altro recentissimo articolo pubblicato su Lancet [18], relativo alla vaccinazione in corso in Scozia, mostra che il vaccino Oxford-Astrazeneca si è rivelato meno efficace del vaccino Pfizer-BioNTech nel prevenire l’infezione da SARS-CoV-2 nei contagiati dalla variante Indiana (Delta). Infatti, l’efficacia dei due vaccini nel prevenire, contro la variante Delta, l’infezione confermata da tampone molecolare (PCR) è risultata essere del 92% per Pfizer ma di “solo” il 73% per Astrazeneca. Tuttavia, data la natura osservazionale di questi dati – non trattandosi cioè di uno studio controllato randomizzato – le stime di efficacia del vaccino vanno interpretate con cautela. Se però la cosa verrà confermata, vuol dire che il Regno Unito avrà presto un po’ di problemi, avendo vaccinato circa metà degli anziani con Astrazeneca, a differenza dell’Italia, che almeno inizialmente ha vaccinato gli anziani con i vaccini migliori, cioè quelli a mRNA.
Verso un limite superiore per i morti da COVID-19 in Italia nel prossimo autunno-inverno
Mi è sempre piaciuto cercare di prevedere il futuro, cosa possibile entro certi limiti e con opportuni approcci e modelli, come illustrato nel mio libro Mondi Futuri [20]. Ma prevedere il numero preciso di morti da COVID-19 in Italia che possiamo aspettarci nel prossimo autunno-inverno è, in generale, impossibile, per cui non avrebbe neppure senso provarci. Tuttavia, quello che invece si può fare è stimare almeno un limite superiore per il numero di possibili morti da COVID, ovvero un valore oltre il quale è difficile che si vada se la protezione fornita dai vaccini nel frattempo somministrati durerà per tutto l’inverno (cosa abbastanza verosimile secondo i dati forniti dalla letteratura scientifica e che illustrerò più avanti).
Infatti, se non ci saranno “sorprese” eclatanti – ovvero la comparsa di uno o più ceppi “mutanti di fuga” che rendano di fatto inutili uno o più dei vaccini attuali – in uno scenario “business as usual” (naturalmente nei limiti di quanto la situazione attuale si possa considerare usuale!) è possibile fare due “conti della serva” per capire quale potrebbe essere il numero massimo di morti nel caso peggiore. Dove, appunto, il caso peggiore non è per davvero quello peggiore in assoluto, bensì il peggiore fra quelli più realistici. Il punto chiave, difatti, è che vi sono già degli elementi per impostare matematicamente il problema.
La questione è molto semplice. Nel caso peggiore realistico, la variante Indiana si potrebbe diffondere anche in Italia e circolare – con una velocità impossibile oggi da stimare – grazie al fatto che non tutta la popolazione è vaccinata e che una percentuale per nulla trascurabile della popolazione vaccinata è in grado di trasmettere il SARS-CoV-2 (generando casi secondari) se si infetta. Quindi, si tratta semplicemente di stimare innanzitutto il numero massimo di morti possibili fra i non vaccinati e poi il numero massimo di morti possibili, invece, fra le persone vaccinate (giacché anche loro, come abbiano appena visto, possono morire, sebbene con probabilità circa 10 volte più bassa). Il totale di questi due contributi ci darà, evidentemente, il limite superiore cercato, salvo piccole correzioni di cui parlerò più avanti.
Naturalmente, dato che la campagna vaccinale italiana è ancora in corso e tutt’altro che conclusa (nel senso che non si è ancora vicini a un plateau nel numero cumulativo di vaccinati con due dosi), un calcolo che utilizzi il numero di vaccinati attuali porterebbe a uno scenario irrealistico, tuttavia come vedremo anch’esso risulta assai utile per capire meglio in che direzione spingere la campagna vaccinale. Pertanto, calcolerò poi un secondo scenario più realistico, basato su numeri prevedibili per la campagna vaccinale al termine dell’estate, quando chi voleva vaccinarsi avrà senz’altro avuto modo di farlo.
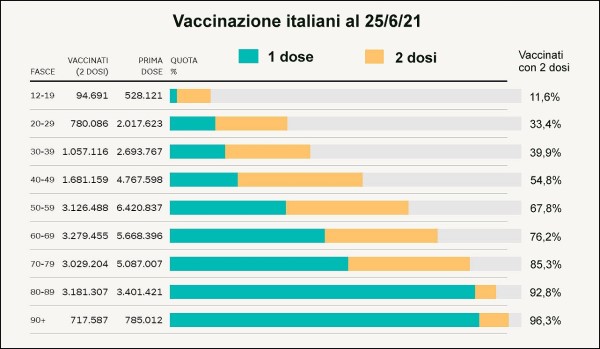
La percentuale di italiani vaccinati nelle varie fasce di età, come disponibile da dati pubblici pubblicati online il 25 giugno. Questi valori sono stati utilizzati in uno dei due scenari, formulato principalmente a scopo di benchmark, per la stima del limite superiore sul numero di possibili morti in Italia nel prossimo autunno-inverno, che illustrerò più avanti in questo articolo. (fonte: Lab24 – Il Sole 24 Ore)
Naturalmente, è difficile prevedere il futuro perché sono in gioco molti fattori, tra cui: nuove varianti con il potenziale per un aumento della trasmissione (nel momento in cui scrivo, preoccupano già tre sottotipi della variante Indiana, e soprattutto quella denominata Delta 2, cui si è aggiunta, negli ultimi giorni, la Delta Plus); cambiamenti nel nostro comportamento mentre la pandemia si trascina; effetti stagionali che possono aiutare a ridurre la trasmissione nei mesi estivi e, viceversa, aumentarla nei mesi autunnali ed invernali. Inoltre, la vaccinazione sta trasmettendo a molte persone un falso senso di sicurezza, e questo è spesso un “nemico”, come quando, diversi decenni or sono, l’introduzione delle cinture di sicurezza in Inghilterra portò a un aumento dei morti per incidenti stradali – anziché a una loro diminuzione – poiché la gente, sentendosi più sicura, guidava più velocemente.
Una cosa positiva che sta chiaramente emergendo anche dalla letteratura scientifica è la cosiddetta “convergenza evolutiva” della proteina spike (il bersaglio dei vaccini) verso un maggiore adattamento evolutivo (fitness), nonostante i programmi di vaccinazione globali spostino la pressione verso “mutazioni di fuga” dalle difese immunitarie. In biologia, la convergenza evolutiva è il fenomeno per cui lo stesso tratto emerge in diversi lignaggi indipendenti nel tempo, di solito quando si adattano ad ambienti simili. Infatti, un recente studio [21] mostra che, del vasto numero di mutazioni rilevate nei genomi SARS-CoV-2, solo alcune sono salite ad alte frequenze. In altre parole, le varianti del SARS-CoV-2 finora non sembrano altamente variabili: sono soggette a un insieme limitato di mutazioni, per cui non ci sarà la guerra multifronte che molti temono, con un numero infinito di nuove versioni virali [22]. La prevedibilità dell’evoluzione convergente della proteina spike può aumentare le probabilità che i vaccini “universali” di seconda generazione proteggano efficacemente la popolazione mondiale dalle varianti virali attuali e future.
Fra le varie cose, invece, che ancora non sono affatto chiare – e che dunque rendono impossibile fare previsioni precise – è se questo autunno-inverno vi sarà o meno la somministrazione di “terze dosi” di vaccini alla popolazione più anziana, magari come scusa per liberarsi di assai probabili rimanenze. Di certo, da una parte le lobby delle Big Pharma hanno interesse a promuovere nuovi vaccini “aggiornati” contro le più recenti varianti (un po’ come i produttori di software fanno con i loro sistemi operativi o con gli antivirus), tanto che si sono già inventati perfino il vaccino unico per COVID e influenza [23]; dall’altra, alcuni esperti mettono in guardia dall’improvvisazione vaccinale ormai dilagante che ha portato prima al “pasticciaccio brutto” della vaccinazione eterologa Astrazeneca-Pfizer per gli under 60 e ora al caso, purtroppo passato in sordina, sollevato dallo stimabile prof. Roberto Cauda, il quale rileva come “chi si è vaccinato con vaccini a mRNA (come Pfizer o Moderna) dovrebbe usare un vaccino diverso, come quelli proteici (ad es. Novavax, ndr) poiché gli effetti avversi potrebbero aumentare a ogni richiamo” [24].
Il fatto che la variante Indiana non sia ancora molto diffusa in Italia non deve trarre in inganno, poiché altrove si è diffusa assai velocemente (fra l’altro in India sta già diffondendosi la variante “Delta Plus”, che è ancora più veloce nel trasmettersi e che potrebbe causare anche una malattia più grave). Alcuni si sono domandati perché da noi la variante Indiana fosse poco diffusa rispetto al Regno Unito. In un ottimo pezzo pubblicato di recente sul Messaggero [25], Luca Ricolfi ha sottolineato una delle possibili ragioni: la scelta del Regno Unito di allungare il tempo fra una dose e l’altra, sommata al fatto che una sola dose di vaccino è assai meno efficace contro la trasmissione virale. Mi permetterei, però, di aggiungere una ragione più semplice e ovvia: nel Regno Unito vi sono circa 1,5 milioni di residenti di etnia indiana (prima di guadagnare l’indipendenza nel 1947, l’India era infatti una colonia britannica), mentre in Italia, al 31 dicembre 2017, i cittadini indiani erano appena 151.800, cioè 10 volte di meno.
Il modello di calcolo impiegato: il semplice simulatore “MorSup”
In pratica, ho realizzato una tabella Excel in cui, come al solito, le caselle di colore verde sono quelle con i dati forniti in ingresso, quelle di colore rosso sono frutto di calcoli e quelle azzurre sono dati in ingresso che si possono considerare fissi. Nella tabella ho considerato solo le classi di età più anziane (maggiori o uguali a 50 anni), poiché sappiamo che il 95% dei morti sono over 60, mentre quasi il 98% dei morti sono over 50; pertanto, il contributo ai possibili morti per COVID-19 (passati, presenti e futuri) da parte delle classi di età non considerate è, evidentemente, del tutto trascurabile. Guardiamo ora la parte alta della Tabella 5.
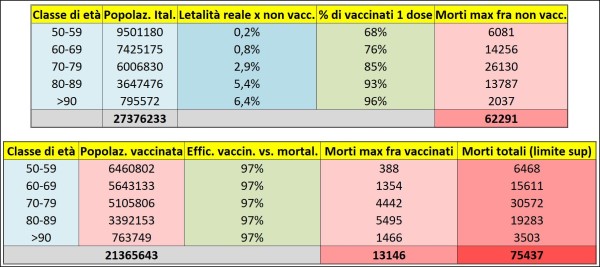
Tabella 5. La tabella del simulatore “MorSup” sviluppato dall’Autore per stimare il limite superiore dei morti che ci si potrebbe attendere, per il prossimo autunno-inverno, in uno scenario “business as usual”, ovvero con le percentuali attuali di vaccinati. La parte superiore e quella inferiore della tabella si devono intendere come poste su un’unica riga, sono state raffigurate su due solo per esigenze di maggiore leggibilità.
Per ciascuna classe di età, è riportata nella seconda colonna la popolazione italiana secondo i più recenti dati Istat disponibili. Nella terza colonna, invece, ho riportato la letalità reale del virus per i non vaccinati. Ricordo al lettore che la letalità apparente è quella ottenuta dai dati epidemiologici dividendo il numero di morti per COVID-19 per il numero di contagiati sintomatici ufficiali, mentre la letalità reale è un numero alquanto più basso perché tiene conto della presenza rilevante di soggetti asintomatici. Ho spiegato in un mio articolo del 4 febbraio [26] come si ricavano i valori di letalità reale che ho riportato nella tabella.
Nella quarta colonna della tabella, ho riportato la percentuale di vaccinati con una dose, come fornita dai dati ufficiali riportati da Lab24 – Il Sole 24 Ore [27]. L’idea implicita dietro questa scelta è che queste persone, prima o poi, si vaccineranno con la seconda dose (come visto in precedenza, l’efficacia di un vaccino è ben diversa con 1 o 2 dosi). La quinta colonna, invece, mostra il numero massimo di morti attesi fra i non vaccinati, calcolato sottraendo alla popolazione italiana di una determinata fascia di età il numero di vaccinati in quella stessa fascia di età e moltiplicando il valore così ottenuto per la letalità reale.
La parte inferiore della Tabella 5, invece, stima il numero massimo di morti attesi fra i vaccinati. In particolare, nella seconda colonna viene prima calcolata la popolazione vaccinata, data dal prodotto della popolazione italiana in una determinata fascia di età per la percentuale di vaccinati nella medesima fascia di età. Nella terza colonna, invece, è inserita l’efficacia dei vaccini anti-COVID contro la mortalità (per semplicità ho ipotizzato un’efficacia (“flat”, cioè uguale per tutte le fasce di età) pari al 97% di media, come risulta dagli studi scientifici mostrati prima relativi alla vaccinazione in Israele e nel Regno Unito.
I morti fra i non vaccinati sono dati, semplicemente, dai vaccinati moltiplicati per (100% – l’efficacia suddetta, cioè dei vaccini anti-COVID contro la mortalità), e sono riportati nella quarta colonna, sempre della parte inferiore della tabella. Infine, l’ultima colonna della tabella inferiore riporta il totale dei morti attesi fra i vaccinati ed i non vaccinati. Questo numero rappresenta il limite superiore cercato. Ma è interessante valutare non solo tale valore, bensì anche – come ora vedremo – il diverso contributo al totale portato dalle varie classi di età, poiché esso ci fa capire come si debba migliorare la campagna vaccinale.
Analisi dei risultati ottenuti nello scenario “attuale” e in quello atteso di “fine campagna”
Nello scenario “attuale” riportato nella Tabella 5, in cui i vaccinati italiani attuali con 1 dose sono stati immaginati vaccinarsi a breve anche con la seconda dose (per cui per l’efficacia del vaccino ho adottato il valore relativo a 2 dosi), vediamo che il numero di possibili morti in autunno-inverno supera i 70.000, che vanno confrontati con i morti per COVID-19 fino a oggi (oltre 128.000 alla data del 25 giugno). Ricordiamo però che questi rappresentano solo i deceduti ufficiali per COVID, cioè quelli segnalati al sistema di Sorveglianza Nazionale Integrata COVID-19 dall’inizio dell’epidemia nel nostro Paese.
Ma, come mostrato l’anno scorso da un noto rapporto dell’Istat realizzato in collaborazione con l’Istituto Superiore di Sanità [28], durante la prima “ondata” della pandemia – cioè quella della primavera 2020 – vi è stato a livello nazionale (ma soprattutto nel Nord Italia) un aumento significativo della mortalità rispetto ai valori degli anni precedenti. Essendo la pandemia una novità rispetto al periodo precedente, questo eccesso può essere ragionevolmente attribuito proprio alla pandemia stessa. Secondo i dati Istat si tratta, detratti da questo eccesso i morti ufficiali per COVID, di circa 12.000 morti aggiuntivi, per cui il totale dei decessi dall’inizio dell’epidemia in Italia sale a circa 140.000 morti.
Pertanto, se avessimo 70.000 morti aggiuntivi nel prossimo autunno-inverno, si tratterebbe praticamente di circa la metà dei morti avuti finora, dunque un numero davvero ragguardevole, che potrebbe portare le Autorità sanitarie italiane a scelte già viste (alcune delle quali però non più sopportabili dal tessuto socio-economico del Paese [29]) nel tentativo di impedirli. Tuttavia, per avere una stima più realistica del limite superiore di morti, anziché adottare la percentuale di vaccinati attuale occorre adottare i valori attesi alla fine della campagna vaccinale. Ho quindi ipotizzato un secondo scenario, che chiamerò “di fine campagna”, che ipotizza per le varie fasce di età le percentuali di vaccinati con 2 dosi riportate nella Tabella 6 (parte in alto, quarta colonna), che sono comunque tutte superiori all’80% (che è la percentuale di vaccinati che il generale Figliuolo si è prefisso di raggiungere entro settembre per la popolazione italiana).
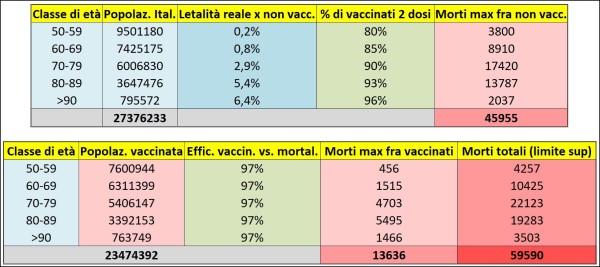
Tabella 6. Il limite superiore dei morti che ci si potrebbe attendere in Italia, per il prossimo autunno-inverno, adottando le percentuali di vaccinati ipotizzabili (sebbene forse leggermente ottimistiche) alla fine della campagna vaccinale, cioè in pratica al termine dell’estate. Al solito, la parte superiore e quella inferiore della tabella si devono intendere come poste su un’unica riga. (fonte: elaborazione dell’Autore)
In questo scenario più realistico (corrispondente a una percentuale media di vaccinati complessiva, per le 5 classi di età considerate, di circa l’86%), si può vedere che il numero massimo di morti attesi è di circa 60.000, ovvero è calato solo di poco più del 20% rispetto allo scenario precedente. Inoltre, si noti come il contributo nettamente maggiore ai morti totali venga dai non vaccinati, e soprattutto fra quelli di età compresa fra 70 e 90 anni (che contribuiscono infatti per il 75% ai morti totali attesi). Potrebbe sembrare uno scenario che ha una possibilità remota di realizzarsi, tenendo conto che da noi il numero di contagi “ufficiali” è in costante calo; ma non dimentichiamo che la variante Delta o Indiana nel Regno Unito e in Portogallo sta facendo rapidamente crescere il numero di contagiati, e pertanto in un prossimo futuro potrebbe succedere – come molte persone in cuor loro temono – lo stesso nel nostro Paese.
Dunque, la situazione potenzialmente non è rosea, sebbene sia decisamente migliorata rispetto alla scenario calcolato nel mio articolo del 4 febbraio [26] praticamente “al buio” (poiché all’epoca ancora non si conosceva la reale efficienza sul campo dei vaccini anti-COVID poi usati, ma solo l’efficacia nei trial, che è una cosa abbastanza diversa): in quel caso, sotto l’ipotesi di una popolazione over 70 vaccinata per l’80% e di un’efficacia media dei vaccini del 62%, si trovava un numero di morti residue possibili pari a 212.000, che – come mostrai nel medesimo articolo – sono circa la metà dei circa 450.000 morti che verosimilmente avremmo avuto in Italia se all’inizio della pandemia si fosse lasciato circolare liberamente il virus, cioè senza attuare lockdown, usare mascherine e attuare restrizioni varie.
Inoltre, occorre considerare che ora la campagna vaccinale in Italia si sta orientando prevalentemente alla vaccinazione delle classi di età intermedie (trentenni e quarantenni) e dei giovani (under 30 fino a 12 anni, poiché la Circolare del 4 giugno del Ministero della Salute ha esteso l’indicazione di utilizzo del vaccino Pfizer a tale età [30]), le quali però contribuiscono pochissimo (o, nel caso dei giovani, sostanzialmente per nulla, rappresentando meno dello 0,02% dei morti totali), alla riduzione della mortalità complessiva. Per di più, al momento la popolazione under 12 non è previsto che sia vaccinata, ed essa comprende poco meno di 5 milioni di persone, per cui rappresenta quasi il 10% della popolazione italiana.
Come se non bastasse, vi è l’esercito degli immigrati irregolari (ovvero senza permesso di soggiorno): circa 650.000 stranieri non raggiungibili dal vaccino, in quanto senza tessera sanitaria i sistemi informatici non li riconoscono [31]. In realtà, quella illustrata è quasi certamente una stima per difetto, poiché si tratta di persone che vivono sommerse, senza documenti e senza diritti, nelle nostre città e nelle relative periferie, contribuendo inoltre al crescente degrado del Bel Paese. Pertanto, dato che in genere gli irregolari circolano liberamente in barba a divieti e restrizioni, né ovviamente hanno interesse a interagire con le Istituzioni in virtù della loro posizione, rappresentano una sorta di nutrita “quinta colonna” che può contribuire anch’essa a mantenere viva la circolazione del virus nel nostro Paese.
Il contributo alla circolazione virale fornito dai non vaccinabili (essenzialmente giovanissimi e immigrati, più le persone fragili per le quali il vaccino è sconsigliato, come ad es. gli immunodepressi) è tuttavia certamente compensato dall’esistenza, nella popolazione italiana, di una buona percentuale di immunizzati per via naturale dal SARS-CoV-2 (percentuale che in teoria andrebbe sottratta dalle persone non vaccinate), ed è per questo che non ho tenuto esplicitamente conto di tutte queste correzioni nel mio foglio di calcolo MorSup, visto che lo avrebbero appesantito di molto senza cambiare sostanzialmente il risultato. Infatti, tenendo conto anche degli asintomatici, gli italiani immunizzati per via naturale potrebbero essere oggi circa il 20% della popolazione, ma si è scoperto che negli asintomatici gli anticorpi durano pochissimo, per cui gli immunizzati naturali che avranno ancora anticorpi quest’inverno dovrebbero essere assai meno.
Dove si dovrebbe a mio avviso “indirizzare” la campagna vaccinale
Probabilmente, nello scenario “di fine campagna” appena illustrato ho adottato perfino delle percentuali di vaccinazione leggermente ottimistiche, poiché – fra l’altro – si ipotizza che tutti i vaccinati over 80 attuali ricevano una seconda dose, cosa non necessariamente scontata data la notevole confusione nella comunicazione del rischio dei vaccini fatta dalle Autorità sanitarie italiane, che ha portato in altre fasce di età una percentuale significativa di persone alla rinuncia della seconda dose. Per capire se le percentuali ipotizzate siano abbastanza realistiche, possiamo però confrontarle con quelle di altri Paesi, a cominciare da Israele, quello in cui la vaccinazione è proceduta in modo di gran lunga più spedito.
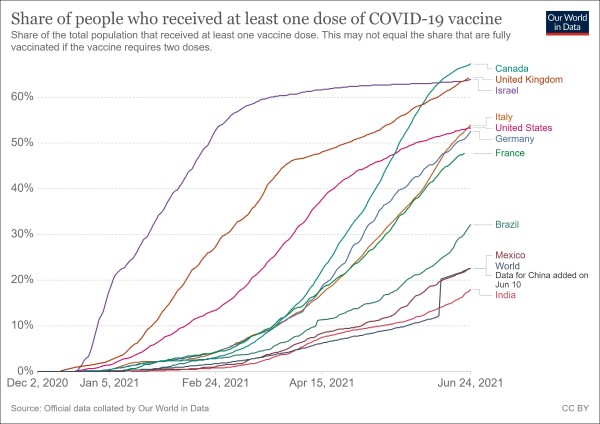
La percentuale di persone vaccinate con almeno una dose di vaccino, alla data del 25 giugno, nei Paesi più avanti con la campagna vaccinale, fra cui Israele, Regno Unito, Italia e altri (fonte: Our World in Data)
Come si vede dalla figura qui sopra, la percentuale di persone che in Israele hanno ricevuto almeno una dose di vaccino è attualmente del 63,9% (peraltro di poco inferiore a quella del Regno Unito, pari al 64,3%), mentre in Italia è di circa il 54%. In realtà, come si può vedere dalla figura, il Paese con la maggiore percentuale di vaccinati è diventato da poco tempo il Canada, sebbene sia partito lentamente, con il 67% di persone che hanno già ricevuto almeno una dose. L’Italia si colloca quindi nel gruppetto più in basso, in compagnia di Stati Uniti, Germania e Francia. Non benissimo, quindi, ma neppure così male, se non fosse per il fatto che – come abbiamo visto con il mio scenario di MorSup – andrebbero vaccinate soprattutto le persone di età compresa fra 70 e 90 anni (che contribuiscono per ben il 75% ai morti totali attesi).
Il trend ripido della curva relativa al nostro Paese suggerisce che la percentuale di vaccinati con una dose (e quindi anche con 2) da noi possa ancora crescere molto, sebbene si noti l’esistenza di un punto cosiddetto “di flesso”, che segnala come il numero di vaccinati giornalieri stia diminuendo. Il punto, però, è che la gran parte dei nuovi vaccinati appartengono a classi di età che sono sostanzialmente ininfluenti ai fini del possibile bilancio di morti futuri. O, almeno, certamente non lo sono direttamente. Peraltro, come illustrato in un mio precedente articolo [32], si stanno esponendo i giovani (in particolare gli under 25) a rischi reali (a causa di un rapporto rischio/beneficio sfavorevole) e potenziali sul medio e lungo termine.
Perché, quindi, si sta esponendo a tali rischi i giovani (e anche quelli un po’ meno giovani, poiché il punto di pareggio fra rischi e benefici della vaccinazione anti-COVID è calcolato in una situazione di pandemia galoppante, ma in realtà si sposta verso classi di età più elevate man mano che la campagna vaccinale procede) senza che tutti questi soggetti ne abbiano alcun vantaggio personale? La questione è stata sollevata anche da Luca Ricolfi in una trasmissione televisiva (Quarta Repubblica del 14 giugno) alla quale era presente il prof. Guido Rasi (già direttore esecutivo dell’EMA), il quale ha fornito una motivazione – “vaccinare i giovani serve per non far circolare la variante Indiana” – che, come mostrerò fra poco, appare reggere fino a un certo punto, per usare un cortese eufemismo.
Come avevo già illustrato il 4 febbraio nel mio articolo “Perché la vaccinazione degli anziani va ‘maneggiata con cura’: un’analisi per scenari” [26], con l’entrata in gioco dei vaccini le fasce più anziane della popolazione – ovvero quelle responsabili delle morti e delle ospedalizzazioni che rischiano di paralizzare il Sistema Sanitario Nazionale – dovrebbero essere gestite in modo diverso dal resto della popolazione. In particolare, si dovrebbe puntare a vaccinare, realizzando campagne di persuasione sotto forma di spot televisivi e contattandoli uno per uno, la percentuale di anziani più elevata possibile e nel minor tempo possibile con due dosi e, come sottolineai all’epoca, riservando loro i vaccini più efficaci.
Purtroppo, attualmente non si sta andando in questa direzione, poiché l’attenzione è indirizzata piuttosto: (1) a vaccinare i giovani e le fasce di età intermedia (riservando loro una fetta rilevantissima dei vaccini migliori ora che Astrazeneca è stato riservato, ahimè, agli over 60); (2) a “sbolognare” i vaccini in eccesso o meno efficaci (in particolare Astrazeneca) con open day; (3) a promuovere alla popolazione sempre più disorientata “mix” – per il momento quanto meno dubbi poiché gli studi sulla sicurezza di tale pratica sono assai limitati – fra dosi di vaccini diversi (vaccinazione eterologa). Insomma, l’attenzione di chi conduce la campagna vaccinale è ormai assorbita da problemi che poco hanno a che fare con il raggiungimento dell’obiettivo di gran lunga primario, che è la “messa in sicurezza” della quasi totalità degli anziani.
Infatti, come ebbi a dimostrare quantitativamente con delle semplici simulazioni numeriche nel medesimo mio articolo [26], poiché i potenziali bersagli del COVID dati dalla percentuale di persone non vaccinate si combinano con quelli costituiti dalla percentuale di persone che – come mostrato dai dati relativi a Israele e Regno Unito – non sono protette contro la mortalità da COVID-19, pure il raggiungere una soglia di vaccinati all’apparenza alta (come può essere l’80% degli anziani) in realtà non è così rassicurante. Ciò spiega perché con lo scenario ottenuto con MorSup si trova un limite superiore così elevato per i possibili morti in autunno-inverno. E un discorso analogo si applica anche all’esito “trasmissione da parte dei vaccinati” del virus, poiché questa si combina con la trasmissione da parte dei non vaccinati, impedendo nei prossimi mesi il raggiungimento della famosa “immunità di gregge”.
Perché la vaccinazione degli under 30 non ci regala l’immunità di gregge
La questione della vaccinazione dei giovani è, a mio avviso, un altro esempio di come si concentrino risorse rilevanti (in termini di denaro, personale, e ore-lavoro) su un problema relativamente secondario anziché su quelli primari (ricordo che, se ad es. oggi il tracciamento dei contagiati in Italia è quasi inesistente, è perché una rilevante parte del personale che se ne occupava è stato dirottato sulla campagna vaccinale, poiché come sappiamo l’arruolamento di infermieri e medici che si cercò di fare con “due spicci” all’inizio della stessa andò quasi del tutto deserto). Cercherò dunque di spiegare nel modo più chiaro possibile come stanno le cose, perché ho la sensazione che, a parte pochi esperti e persone con un buon background matematico, a tutti gli altri – compresi i decisori politici – sfugga purtroppo l’essenza della questione.
L’idea originaria alla base della vaccinazione dei giovani era quella di poter raggiungere la cosiddetta “immunità di gregge”, o protezione di gregge, così chiamata perché quando la maggior parte di una popolazione è immune a una malattia infettiva, ciò fornisce protezione indiretta alla parte di popolazione non vaccinata (perché non vuole o, in certi casi, perché non è indicato sottoporsi alla vaccinazione, come nel caso dei bambini e degli immunocompromessi, quali ad es. i soggetti portatori del virus Hiv). Ad esempio, se l’80% di una popolazione è immune a un virus, quattro su cinque persone che incontrano qualcuno con la malattia non si ammaleranno (e non diffonderanno ulteriormente la malattia). È uno dei possibili modi per tenere sotto controllo la diffusione delle malattie infettive [33].
Come spiegato da Randolph & Barreiro [34], a seconda della prevalenza dell’immunità (totale: da vaccino + naturale) esistente a un agente patogeno in una popolazione, l’introduzione di un individuo infetto porterà a esiti diversi. Se una frazione della popolazione è immune al medesimo patogeno, la probabilità di un contatto efficace tra ospiti infetti e suscettibili è ridotta, poiché molti ospiti sono immuni e, quindi, non possono trasmettere il patogeno. Se la frazione di individui suscettibili in una popolazione è troppo bassa, l’agente patogeno non può diffondersi con successo e la sua prevalenza diminuirà. Il punto in cui la proporzione di individui suscettibili scende al di sotto della soglia necessaria per la trasmissione è la soglia dell’immunità di gregge. Al di sopra di questo livello di immunità, l’immunità di gregge inizia ad avere effetto e gli individui suscettibili beneficiano di una protezione indiretta dall’infezione.
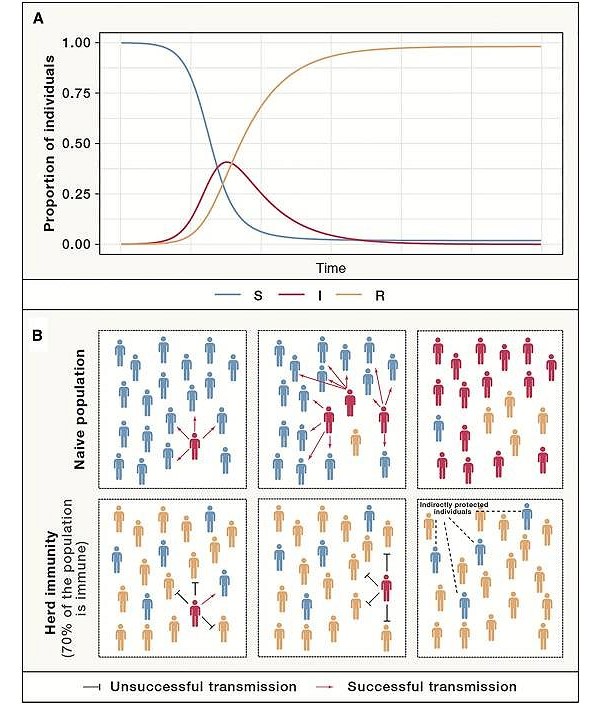
(A) L’immunità di gregge illustrata con un semplice modello SIR (S = Suscettibili, I = Infetti, R = immunizzati) per un’infezione completamente immunizzante e R0 = 4 (R0 è il numero medio di infezioni secondarie causate da un singolo individuo infetto introdotto in una popolazione completamente suscettibile). Il modello assume una popolazione chiusa in cui nessuna persona esce e non vengono introdotti nuovi casi. In seguito all’introduzione di un singolo individuo infetto, la proporzione di individui infetti (linea rossa) aumenta rapidamente fino a raggiungere il suo picco, che corrisponde alla soglia di immunità di gregge. Dopo questo punto, i nuovi individui infetti infettano meno di un individuo suscettibile, poiché una percentuale sufficiente della popolazione è diventata resistente, impedendo un’ulteriore diffusione del patogeno (linea arancione). (B) Rappresentazione schematica delle dinamiche di propagazione della malattia quando un individuo infetto viene introdotto in una popolazione completamente suscettibile (pannello superiore) rispetto a una situazione in cui un individuo infetto viene introdotto in una popolazione che ha raggiunto la soglia di immunità di gregge (pannello inferiore). Nella popolazione completamente suscettibile (naive), emerge rapidamente un focolaio, mentre nello scenario dell’immunità di gregge, il virus non riesce a diffondersi ed a persistere nella popolazione. (fonte: Randolph & Barreiro [34])
Matematicamente, la soglia di immunità di gregge è definita da 1 – 1/R0 (ad esempio, se R0 = 4, la corrispondente soglia di immunità di gregge è 0,75, cioè 75%) [34]. Pertanto, più un agente patogeno è trasmissibile, maggiore è l’R0 associato e maggiore è la proporzione della popolazione che deve essere immune per bloccare la trasmissione sostenuta. Un parametro simile importante per comprendere l’immunità a livello di popolazione è il numero effettivo di riproduzione (Rt), definito come il numero medio di casi secondari generati da un singolo caso indice in un periodo infettivo in una popolazione parzialmente immune. A differenza di R0, Rt non presuppone una popolazione completamente suscettibile e, di conseguenza, varierà a seconda dello stato immunitario di una popolazione, che cambierà dinamicamente quando si verifica un evento epidemico o – come nel nostro caso – una campagna di vaccinazione.
Peccato, però, che questo sia un discorso del tutto teorico, giacché, come sottolineai nel mio articolo del 3 aprile sull’ottimizzazione della campagna vaccinale [35], il modello semplicistico appena illustrato alla base dell’immunità di gregge vale per i vaccini cosiddetti sterilizzanti (cioè che impediscono a un agente patogeno di replicarsi nelle cellule e quindi di trasmettere l’infezione ad altri, come ad es. quello per il morbillo, la poliomelite, etc.). Per i vaccini “leaky”, che come sappiamo bloccano i sintomi e impediscono la morte delle persone ma non prevengono l’infezione o la trasmissione successiva ad altri [1], l’immunità di gregge è piuttosto utopica. E non esiste alcuna prova scientifica che i vaccini anti-COVID attuali non siano “leaky”, anzi come abbiamo visto prima i dati del Regno Unito lo confermano, evidenziando un’efficacia tutt’altro che vicina al 100% contro l’infezione e contro la trasmissione, oltre a un aumento delle infezioni nonostante la campagna vaccinale sia più avanti rispetto alla nostra.
Inoltre, come illustrato molto bene da un articolo pubblicato ad aprile su Nature [36], comunque l’immunità di gregge sarebbe raggiungibile: (1) solo con elevati ritmi di vaccinazione, cioè con una campagna vaccinale di durata relativamente breve; e (2) con una somministrazione coordinata su scala globale, poiché l’Italia non è certo isolata dagli altri Paesi, come ad esempio il Sud del mondo; inoltre, (3) con le nuove varianti più trasmissibili la soglia per l’immunità di gregge si innalza e bisogna vaccinare una percentuale della popolazione ben più elevata che non con la variante originale di Wuhan, giovani compresi; infine, (4) se nascono nuove varianti fortemente resistenti ai vaccini (i cosiddetti “ceppi mutanti di fuga” [1]), l’immunità acquisita potenzialmente svanisce e ci possiamo trovare a dover affrontare future ondate; e, in ogni caso, (5) l’immunità di un vaccino così (proteina spike-)specifico non dura per sempre.
La soglia attuale per la pseudo-immunità di gregge e la stima del limite inferiore per i morti
Nel settembre 2020, Fontanet & Cauchemez [37] stimarono che per la Francia la soglia di immunità di gregge per il SARS-CoV-2 avrebbe richiesto, con le varianti circolanti all’epoca, circa il 67% di immunità della popolazione. Un valore simile era ragionevole anche per l’Italia. Ma le varianti tanto più alzano la soglia dell’immunità di gregge quanto più alta è la loro trasmissibilità. Ad esempio, con la variante Indiana la soglia richiesta per la (pseudo-)immunità di gregge della popolazione è, secondo il fisico Roberto Battiston (con cui ho avuto il piacere di collaborare quando eravamo entrambi all’INFN), all’incirca dell’88% [38]; ma probabilmente ha usato il limite superiore dell’intervallo di incertezza – oppure “si è portato avanti con il lavoro” immaginando future sottovarianti più contagiose – poiché in realtà, come tra poco vedremo, per la variante Indiana la soglia “teorica” per la pseudo-immunità di gregge è dell’80% (si noti, inoltre, che oggi circa il 20% della popolazione italiana potrebbe essere già naturalmente immune al SARS-CoV-2).
Per quanto all’immunizzazione della popolazione contribuiscano sia i vaccini sia l’immunizzazione naturale attraverso il contagio (sintomatico e, sul breve termine, anche quello asintomatico) – è il fatto che una percentuale dei vaccinati si possano infettare e trasmettere a loro volta l’infezione a far “saltare tutto”! Infatti, come spiegano ancora Randolph & Barreiro, “il modello dell’immunità di gregge si basa su diversi presupposti chiave, tra cui la mescolanza omogenea di individui all’interno di una popolazione e che tutti gli individui sviluppano un’immunità sterilizzante, cioè un’immunità che conferisce protezione permanente contro la reinfezione, dopo la vaccinazione o l’infezione naturale. Nelle situazioni del mondo reale – come nel caso del SARS-CoV-2 – questi presupposti immunologici non sono soddisfatti, e l’entità della protezione indiretta attribuita all’immunità di gregge dipenderà dalle variazioni di questi presupposti” [34].
Vi mostrerò due modi diversi per vedere quantitativamente perché nel caso del SARS-CoV-2 non si raggiunge l’immunità di gregge con la vaccinazione. Il primo è il seguente (il secondo, ancora più preciso, è illustrato graficamente nella figura qui sotto). Con la vaccinazione, il virus cesserà di diffondersi a condizione che R0 x (1 – VE x PV) < 1, dove VE è l’efficienza del vaccino e PV è la frazione della popolazione che è stata completamente vaccinata (cioè con 2 dosi) [46]. Se questa condizione è soddisfatta senza la necessità di restrizioni comportamentali, l’immunità della popolazione è stata raggiunta. Peccato, però, che – come abbiamo visto all’inizio dell’articolo – i dati provenienti dalla letteratura scientifica relativi al Regno Unito suggeriscano, verosimilmente, un’efficacia dei vaccini contro la trasmissione dell’ordine del 60-70%, mentre come percentuale di popolazione vaccinata ipotizzeremo quella pari alla soglia della pseudo-immunità di gregge, che per la variante Indiana (caratterizzata da R0 = 5, mentre l’Inglese ha R0 = 3,75 e la variante di Wuhan R0 = 2,5 [47]) è data da (1 – 1/R0) = 0,8, ovvero 80%. Dunque, R0 x (1 – VE x PV) = 5 x (1 – 6,5/10 x 8/10) = 5 x (1 – 0,52) = 2,4 che è molto maggiore di 1 (come volevasi dimostrare).
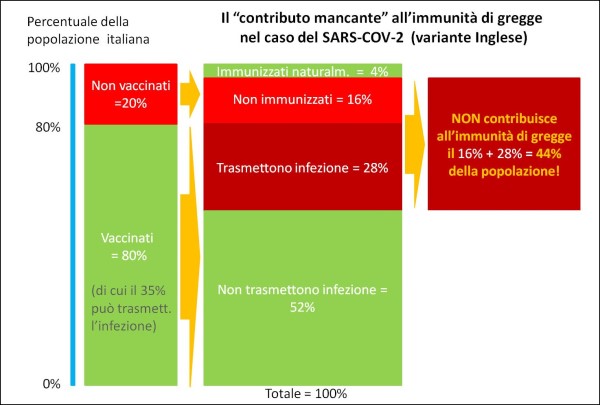
In questa figura ho schematizzato, in modo al tempo stesso grafico e quantitativo, i “contributi mancanti” all’immunità di gregge sulla base delle informazioni ricavabili dalla letteratura scientifica, e sotto l’ipotesi: (a) di una campagna vaccinale che vaccini l’80% della popolazione italiana, essendo l’obiettivo che il generale Figliuolo conta di raggiungere entro settembre; (b) di una percentuale di persone immunizzate naturalmente pari al 20%. Da semplici conti, risulta contribuire all’immunità di gregge solo il 56% della popolazione, mentre il 44% non vi contribuisce. Questi dati si riferiscono alla variante Inglese; con quella Indiana la situazione è, molto verosimilmente, ancora peggiore. (fonte: elaborazione dell’Autore)
Nella formula precedente ho usato l’efficienza dei vaccini contro la trasmissione perché, per stabilire l’immunità di gregge, l’immunità generata dalla vaccinazione o dall’infezione naturale deve prevenire la trasmissione successiva, non solo la malattia clinica [33]. Se non lo fa, occorre tenerne conto. Per alcuni agenti patogeni, come il SARS-CoV-2, le manifestazioni cliniche sono uno scarso indicatore di trasmissibilità, poiché gli ospiti asintomatici possono essere altamente infettivi e contribuire alla diffusione di un’epidemia. Inoltre, una volta raggiunta la soglia di immunità di gregge, l’efficacia dell’immunità di gregge dipende in gran parte dalla forza e dalla durata dell’immunità acquisita. Per i patogeni in cui viene indotta un’immunità permanente, come nel caso della vaccinazione o dell’infezione da morbillo, l’immunità di gregge è altamente efficace e può prevenire la diffusione del patogeno all’interno di una popolazione.
Tuttavia questa situazione è relativamente rara, poiché l’immunità per molte altre malattie infettive, come ad es. la pertosse e il rotavirus, diminuisce nel tempo. Di conseguenza, l’immunità di gregge è meno efficace e possono ancora verificarsi epidemie periodiche (qualora non si proceda a un “rinforzo” della protezione anticorpale con terze dosi o non si passi a vaccini “universali”). Ma almeno su questo versante ci sono buone notizie, poiché un recente studio pubblicato su Nature [39] ha dimostrato che i pazienti guariti da COVID-19 presentano ancora le cellule che producono gli anticorpi contro il virus a 11 mesi dalla guarigione, e un’analoga durata è stata dimostrata, da altri studi [40], per l’immunizzazione da vaccino anti-COVID (ma la durata dell’immunità potrebbe essere in realtà molto più lunga, solo che non è ancora passato abbastanza tempo dalle prime infezioni monitorate e dalle prime vaccinazioni per poterlo scoprire).
Precedenti studi in pazienti sintomatici confermati con la SARS del 2002-2003 hanno dimostrato che le risposte di anticorpi neutralizzanti persistevano da diversi mesi a 2 anni, sebbene tutti gli individui mostrassero titoli anticorpali bassi dopo circa 15 mesi [41]. Pertanto, il già citato studio di Nature lascia sperare che l’immunità naturale contro il virus abbia un orizzonte temporale alquanto più lungo di quanto temuto fino a oggi (e anche quella indotta dai vaccini, eccetto che nel caso dell’eventuale comparsa di un ceppo mutante di fuga), sebbene il livello di immunità potrebbe essere più basso tra le persone con un sistema immunitario più debole (come ad es. le persone anziane) ed è comunque improbabile che duri per tutta la vita. Inoltre, se l’immunità è distribuita in modo non uniforme all’interno di una popolazione, possono rimanere dei gruppi di ospiti suscettibili che si contattano frequentemente tra loro. Anche se la proporzione di individui immunizzati nella popolazione nel suo complesso superasse la soglia di immunità di gregge, queste sacche di individui suscettibili sarebbero ancora a rischio di epidemie locali [34].
Quindi, quand’anche si raggiungesse l’immunità di gregge, il virus potrebbe ancora circolare, sia pure più limitatamente, non è che non circoli affatto come alcuni ingenuamente pensano. Circolerà all’interno di “sacche” più o meno piccole qua e là per il Paese, dove l’epidemia tenderà comunque a estinguersi poiché il famoso “numero di riproduzione calcolato nel corso del tempo” (Rt) avrà a quel punto un valore inferiore a 1 (attualmente Rt è inferiore a 0,7): ciò vuol dire che una persona tende in media a infettarne meno di una, per cui l’epidemia tende per forza a estinguersi. Ma basta che ad es. un turista infetto entri senza controlli nel nostro Paese (come di solito accade alle frontiere stradali del Nord Italia) per far innescare abbastanza facilmente nuovi piccoli focolai, che come un incendio in una zona con rade sterpaglie finiranno alla lunga sempre per auto-estinguersi, se le varianti circolanti non sono in grado di resistere più di tanto ai vaccini.
Ciò spiega anche perché è irrealistico un limite inferiore pari a 0 per i morti attesi nel prossimo autunno-inverno. Vale a dire che, anche nello scenario più sfrenatamente ottimistico, non avremo 0 morti. Infatti, di tanto in tanto, nei piccoli focolai che permarrebbero anche nel caso in cui le cose procedessero davvero al meglio, potrebbe ammalarsi (e in alcuni casi morire) alcuni over 60 non coperti dal vaccino o perché non si sono vaccinati o perché fanno parte di quella percentuale di vaccinati sui quali il vaccino è inefficace. Si noti inoltre che, anche dopo il raggiungimento della soglia di immunità di gregge, ci vuole molto tempo prima che non ci siano più nuovi casi, e quindi nessun nuovo decesso [30]. Pertanto, come il lettore può comprendere, è difficile attribuire un valore numerico al limite inferiore per i morti italiani da COVID totali nel prossimo autunno-inverno (cioè da settembre a marzo): se però proprio dovessi sbilanciarmi, direi minimo qualche decina e forse, più realisticamente, qualche centinaia.
Perché la vaccinazione dei giovani non è così cruciale come si vuol far credere
Bene, ora abbiamo tutti gli elementi per capire come mai la vaccinazione degli under 30 non sia affatto così “decisiva” e irrinunciabile ai fini del controllo della situazione (e ciò a prescindere dal fatto di mettere “sotto il tappeto”, come si sta facendo, il discorso dei rischi corsi a livello individuale dai vaccinandi – peraltro non solo quelli giovani – non soltanto quelli noti sul breve termine, ma anche quelli del tutto ignoti sul medio e lungo termine). Potremo dunque ora capire meglio: (a) perché la frase di Rasi “vaccinare i giovani serve per non far circolare la variante Indiana” esprima una tesi alquanto difficile da sostenere; ma, soprattutto, (b) perché la vaccinazione dei giovani non sia così cruciale come si vuol far credere.
Innanzitutto, l’idea di Rasi che vaccinare i giovani non faccia circolare la variante Indiana si basa, evidentemente, sul presupposto che vaccinando i giovani si potrebbe raggiungere l’immunità di gregge. Ma, come abbiamo visto analizzando la letteratura scientifica sul tema, il concetto di immunità di gregge si applica per i vaccini sterilizzanti, e questo non è purtroppo il caso dei vaccini anti-COVID attuali, che sono leaky. E purtroppo i vaccini “leaky” sono, in generale, preoccupanti perché la storia dei vaccini insegna che, con questo tipi di vaccini, può – in teoria – succedere di tutto [1]: (1) possono portare alla nascita di nuove varianti (i “ceppi mutanti di fuga”, in quanto nel caso di un virus non gli impediscono di entrare nelle cellule e di replicarsi a dismisura); (2) possono promuovere l’evoluzione, nel tempo, di una maggiore virulenza dei patogeni (a scapito soprattutto dei non vaccinati); e (3), dopo un certo tempo, possono iniziare a fallire, causando gli effetti gravi anche nei soggetti vaccinati. Si noti, peraltro, che (1) e (2) si osservano già.
Dato che i vaccini anti-COVID attuali sono “leaky”, e trasmettono quindi in una certa percentuale di casi l’infezione generando casi secondari, la protezione della popolazione non immunizzata attraverso la pseudo-immunità di gregge che potrà essere realisticamente raggiunta con la campagna vaccinale italiana sarà, necessariamente, alquanto inferiore perfino vaccinando a tappeto i giovani; per cui l’obiettivo di non far circolare la variante Indiana – almeno nel periodo invernale, poiché come sappiamo i virus respiratori sono caratterizzati da un’elevata stagionalità – comunque non potrà essere raggiunto con la sola vaccinazione di massa, poiché bisognerebbe non solo vaccinare l’80% della popolazione (soglia per la pseudo-immunità di gregge) ma anche – e ciò appare alquanto utopico! – anche tutto il resto della popolazione (fino a coprire, quindi, il 100% della stessa), al fine di compensare il fatto che una percentuale assai significativa di vaccinati può trasmettere il virus.
A questo punto, probabilmente anche il lettore avrà capito che, ancora una volta, ci si è concentrati su un “falso” problema – quello di raggiungere un’immunità di gregge che nel caso dei vaccini leaky non può essere raggiunta – anziché concentrarsi sui due veri problemi, che sono: (a) mettere in sicurezza la maggior percentuale possibile di over 60; (b) implementare tutte le possibili misure di un “piano B”, complementare ai vaccini, per limitare sia la circolazione del virus sia la mortalità di chi non si vaccina. In definitiva, l’obiettivo dei programmi di vaccinazione con vaccini sterilizzanti è portare il valore del numero di riproduzione netto della malattia (il famoso Rt) al di sotto di 1. Ciò si verifica quando la percentuale della popolazione con immunità (da vaccini e/o naturale) supera la soglia di immunità di gregge [30]. A questo punto, la diffusione del patogeno non può essere mantenuta, quindi c’è un calo del numero di individui infetti all’interno della popolazione e, di conseguenza, anche dei morti.
Ma, come ormai sappiamo, vi sono in realtà molti altri modi per intervenire per ridurre il numero delle infezioni e il numero dei morti in un’epidemia, ovvero per mantenere Rt – il parametro chiave che determina se l’epidemia si estingue o meno – al di sotto di 1. La vaccinazione è sicuramente uno di questi, ma non è affatto l’unico! Gli interventi si possono distinguere, fondamentalmente, in due diversi tipi: (1) quelli farmaceutici (comprendenti l’uso domiciliare o ospedaliero di integratori, farmaci, anticorpi monoclonali, vaccini, etc.) e (2) non farmaceutici. Questi ultimi includono l’uso delle mascherine, il distanziamento sociale, misure come le restrizioni sui viaggi e la chiusura delle scuole, etc. La vaccinazione è uno dei più efficaci modi per ridurre il numero delle infezioni (specie se si usano vaccini “sterilizzanti”) e, soprattutto, la mortalità dei vaccinati (come nel caso dei vaccini anti-COVID attualmente in commercio) [35], ma puntare solo su questa (e non sull’intero “arsenale” di possibili opzioni) è un errore.
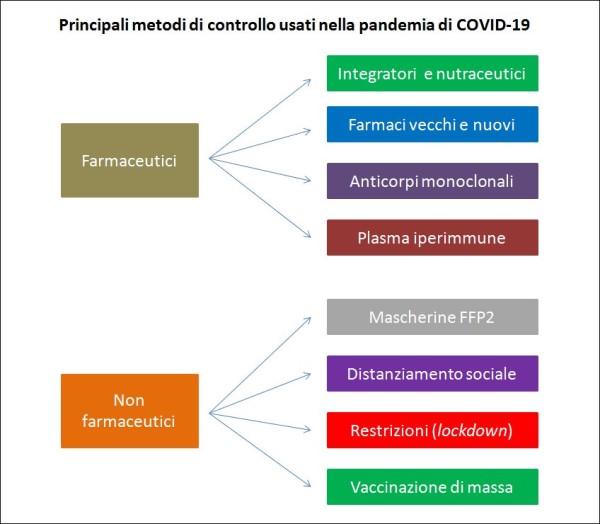
I principali mezzi usati fino ad oggi dalle autorità politiche e sanitarie per ridurre il numero di infezioni e/o di morti per COVID-19. Si noti l’assenza, tuttora, di un (serio ed efficace) protocollo di cura domiciliare fra i possibili mezzi impiegati finora dalle Autorità sanitarie italiane, nonostante ora esso sia disponibile nella letteratura scientifica peer-reviewed. (fonte: elaborazione dell’Autore)
Infatti, il punto chiave è che ciascuno di questi possibili interventi è in grado di dare un contributo (sebbene spesso difficile da stimare quantitativamente, anche perché l’efficacia di una medesima misura può essere in realtà diversa da Paese a Paese) alla diminuzione dell’Rt, e quindi al controllo della pandemia. Non dimentichiamo, difatti, che l’obiettivo della campagna vaccinale italiana non è affatto quello di eradicare il virus – cosa successa nella storia solo contro il vaiolo, ma utilizzando un vaccino di tipo sterilizzante – bensì quello di diminuire il più possibile il numero di morti per COVID e, secondariamente, di diminuire il più possibile le ospedalizzazioni. Infatti, se incontrollata, la diffusione del SARS-CoV-2 travolgerebbe rapidamente i sistemi sanitari, e un esaurimento delle risorse sanitarie porterebbe non solo a un’elevata mortalità da COVID-19, ma anche a un aumento della mortalità per tutte le cause.
Occorre focalizzarsi sempre sugli aspetti che davvero contano
Paradossalmente, è più facile prevedere il futuro a lungo termine dell’attuale pandemia che non quello a breve e medio termine. Secondo i principali epidemiologi mondiali, infatti, il virus diventerà alla fine endemico – cioè continuerà a circolare fra la popolazione umana – come già successo in un lontano passato ad altri due coronavirus, che oggi ci provocano solo un semplice raffreddore. È inoltre interessante notare che la modellizzazione della dinamica di trasmissione del SARS-CoV-2 prevede che l’immunità a breve termine (∼10-12 mesi) nei confronti del SARS-CoV-2 darebbe luogo a epidemie annuali, mentre l’immunità a lungo termine (∼2 anni) porterebbe a epidemie biennali [42], quindi con analoghe tempistiche – pressioni delle lobby e varianti permettendo – per le “terze” dosi dei vaccini ed i successivi richiami.
Come ho illustrato in precedenza, il numero di morti (minimo e massimo) che ci si potrebbe aspettare in Italia nel prossimo autunno-inverno è compreso fra poche decine di morti (limite inferiore, peraltro alquanto ottimistico) e oltre 50.000 (limite superiore stimato con il mio simulatore MorSup, basato sul semplice modello illustrato in precedenza); vale a dire che potrebbero arrivare a essere circa 8 volte superiori ai morti annuali pre-pandemia dovuti all’influenza (che erano circa 8.000 l’anno). In realtà, il numero di morti reale si collocherà probabilmente in qualche punto intermedio fra questi due estremi, i cui valori saranno raffinabili nei prossimi due mesi via via che avremo dati più “solidi” per i due parametri chiave del simulatore. Ma quanti saranno realmente i morti – sempre nell’ipotesi che non emergano nel frattempo varianti più resistenti ai vaccini attuali – dipenderà moltissimo sia dalle misure che verranno prese dalle Autorità politiche e sanitarie sia dal comportamento e dalle scelte delle persone.
Infatti, se attualmente in Italia il virus sta abbassando la cresta, è perché il famoso Rt è minore di 1, e ciò è dovuto non solo alla campagna di vaccinazione ma anche a due altri motivi: (1) la stagionalità dei virus respiratori (dovuta al fatto che con il caldo le particelle di aerosol si disidratano in brevissimo tempo e il virus di conseguenza si degrada perché non ha più un supporto acquoso, all’innalzamento dei livelli di vitamina D nelle persone che prendono il sole, al maggior tempo trascorso all’aperto anziché in luoghi chiusi, al più frequente ricambio d’aria grazie alle finestre aperte, etc.); (2) il fatto che la gente stia ancora attuando delle precauzioni come ad es. l’uso delle mascherine negli ambienti indoor (almeno da quel che vedo nella zona in cui vivo). In autunno, il contributo della stagionalità verrà meno, e contribuirà notevolmente a innalzare l’Rt, insieme alla presenza della variante Delta, che avendo un R0 più grande (cioè un infetto contagia più persone, a parità di altre condizioni) fa aumentare anche l’Rt. Perciò, se non ci prepariamo per tempo con un “piano B”, in teoria fra alcuni mesi si rischiano ancora lockdown locali.
Un altro degli aspetti cruciali di una vaccinazione di successo è il tempo. Poiché un’infezione si può propagare rapidamente attraverso una popolazione, in generale prima le persone vengono immunizzate e meglio è, soprattutto se i vaccini sono sterilizzanti. Poiché questo sappiamo non essere il caso degli attuali vaccini anti-COVID, i decisori politici e sanitari devono ottimizzare la velocità della vaccinazione e l’efficacia della risposta, piuttosto, in termini di vite salvate: quest’ultima non è solo legata all’efficienza dei vaccini nel proteggere la popolazione sul campo, ma anche al vaccinare per prime le persone “giuste”: ovvero gli anziani e gli over 60, nonché le persone “fragili” di tutte le età, e non certo i ragazzi o ad es. i trentenni in perfetta salute); mentre la velocità della vaccinazione di questi soggetti dipende anche dalla logistica, dall’organizzazione, dalla capacità effettiva di contattare in maniera attiva le persone anziane e fragili, dai tipi di “premi” e “punizioni” applicati o meno per convincere gli indecisi, etc.
Se poi non vogliamo ripetere l’inerzia estiva dello scorso anno, occorre quanto prima implementare tutte le possibili misure di un “piano B” per limitare sia la circolazione del virus sia la mortalità di chi non è protetto dall’immunità. Queste misure comprendono, fra le altre: (1) l’adozione ufficiale di un protocollo di cure domiciliari serio, come quello del prof. Remuzzi et al., la cui elevatissima efficacia è provata da una pubblicazione peer-reviewed [43]; (2) la promozione di campagne di informazione per l’integrazione della vitamina D (consigliabile a prescindere dal COVID, data la carenza nella popolazione italiana); (3) una campagna di misurazione in tutti i luoghi pubblici dei livelli di anidride carbonica (CO2), che se elevati sono segno di un ricambio d’aria insufficiente (che comporterebbe un’elevata concentrazione di aerosol virale in presenza di individui infetti) [44]; (4) il controllo a tappeto e in modo rigoroso che tutte le mascherine vendute in Italia, soprattutto sul web, superino i test di laboratorio, pena il ritiro dal mercato.
Infatti, secondo uno studio scientifico recentemente pubblicato sul New England Journal of Medicine [45], il mascheramento facciale è uno dei pilastri del controllo della pandemia di COVID-19, e può aiutare anche a ridurre la gravità della malattia ed a garantire che una percentuale maggiore di nuove infezioni sia asintomatica. Ciò perché questa possibilità è coerente con una teoria di vecchia data sulla patogenesi virale, che sostiene che la gravità della malattia è proporzionale all’inoculo virale ricevuto. In realtà, questo è proprio quanto avevo affermato io nel mio articolo del 25 marzo [32], trattandosi a mio parere di una totale ovvietà, essendo l’emergere della malattia sintomatica e la sua gravità legate in prima istanza all’esito della “gara” che ha luogo nell’organismo fra moltiplicazione del virus da una parte e produzione di anticorpi neutralizzanti dall’altra (per cui più si assorbe un’elevata dose di virus e più si sposta il bilancio a suo favore). Ma fa sempre piacere ritrovare le stesse idee e conclusioni su una rivista peer-reviewed!
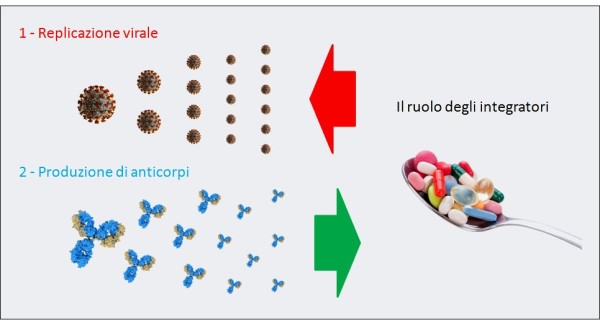
La “guerra” di un organismo contro il COVID-19 è, inizialmente, una battaglia fra la replicazione virale del SARS-CoV-2 e la produzione di anticorpi neutralizzanti queste particelle virali. Per questo alcuni integratori (ad es. vitamina D, lattoferrina, etc.), grazie alla loro azione antivirale e immunomodulante, se presi quotidianamente come forma di prevenzione della progressione della malattia verso stadi più gravi, in caso di contagio rallentano la moltiplicazione delle particelle di virus e aiutano le difese immunitarie. (fonte: elaborazione personale pubblicata nel mio articolo del 25 marzo)
Inoltre, oggi sarebbero necessari assai più sequenziamenti delle varianti virali, molto più contact tracing, una migliore strategia di screening per chi arriva dall’estero e – cosa di cui non si parla mai! – dei test sierologici di massa per determinare quanti individui sono immuni per infezione naturale e quanto siamo lontani dal raggiungere la soglia di pseudo-immunità di gregge; ma mentre questa indagine lo scorso anno in Italia è stata fatta, ora che servirebbe ancor di più non la si è nemmeno tentata su un campione più limitato! Per inciso, secondo vari medici andrebbe fatto il test sierologico anche prima della dose 1 dei vaccini anti-COVID, per individuare chi ha già sviluppato naturalmente gli anticorpi contro il SARS-CoV-2. Infatti, secondo il procuratore della Repubblica che ha seguito il caso della morte del giovane militare siciliano Stefano Paternò, avvenuta poco dopo la sua vaccinazione, egli aveva avuto il COVID in forma asintomatica, e l’interazione del vaccino proprio con questi anticorpi ha provocato la tempesta citochinica con conseguente insufficienza respiratoria e, infine, decesso.
In autunno-inverno torneranno le restrizioni o si andrà verso il “liberi tutti”?
Gli studi scientifici suggeriscono che la protezione contro la reinfezione con specie di coronavirus tende a diminuire dato un tempo sufficiente, sebbene siano necessari ulteriori studi sierologici longitudinali per valutare la durata effettiva dell’immunità nel caso del SARS-CoV-2. Se comunque ciò si dimostrasse vero anche per il SARS-CoV-2, la (pseudo-)immunità di gregge persistente potrebbe non essere mai raggiunta in assenza di vaccinazione ricorrente. Il che giustifica ulteriormente la necessità di lavorare a un “piano B” complementare ai vaccini, poiché non tutti si ri-vaccineranno. Detto questo, anche se la reinfezione può verificarsi dopo la sterilizzazione dell’immunità, le cellule di memoria durature del sistema immunitario adattativo probabilmente faciliterebbero il controllo immunitario del virus e limiterebbero la patologia della malattia, il che si spera possa diminuire la gravità clinica delle infezioni successive [30].
Si noti, inoltre, che in futuro avremo probabilmente vaccini sterilizzanti – quali sono ad es. i vaccini “inattivati” – che potrebbero permetterci di raggiungere realmente l’immunità di gregge, o quasi. Dunque, la corsa ai vaccini sembra essere in realtà soltanto all’inizio della sfida che ci aspetta, mentre le nostre economie e il tessuto sociale sono sempre più provati. Pertanto, negli altri Paesi molti esperti si chiedono se saremo in grado di stare dietro – come progettazione e produzione dei vaccini, nonché accettazione degli stessi da parte della popolazione – alle ulteriori future varianti di SARS-CoV-2 che potrebbero sorgere nel corso del tempo, indotte in molti casi dai vaccini medesimi [1]. Proprio per tutte queste ragioni è – a parere dell’Autore – importante, per la politica sanitaria anti-COVID, non solo riflettere con molta più obiettività e lungimiranza su tutta la faccenda, ma soprattutto implementare fin d’ora, indipendentemente dalla campagna di vaccinazione, un “piano B” che sia del tutto svincolato dai vaccini.
Se dovessimo davvero tornare a uno stile di vita pre-pandemia, avremmo bisogno dell’immunità di gregge (e quindi di vaccini sterilizzanti o “universali”) per mantenere basso il tasso di infezione senza restrizioni sulle attività. Ma questo livello, come sappiamo, dipende da molti fattori, tra cui l’infettività del virus (possono nel frattempo evolversi varianti ancora più infettive) e dal modo in cui le persone interagiscono tra loro. Ad esempio, quando la popolazione riduce il proprio livello di interazione (attraverso il distanziamento, l’uso di mascherine, etc.), i tassi di infezione rallentano. Ma man mano che la società si apre in modo più ampio e il virus muta per diventare più contagioso, i tassi di infezione aumenteranno di nuovo. Poiché attualmente non siamo a un livello di protezione che possa consentire alla vita di tornare alla normalità senza vedere un altro picco di casi e decessi, ora è una corsa tra infezioni e iniezioni [33].
Nel peggiore dei casi (ad esempio, se smettiamo di prendere le distanze di sicurezza reciproche e di indossare la mascherina e rimuoviamo i limiti alle riunioni affollate al chiuso), continueremo a vedere ulteriori ondate di infezione in aumento. Il virus infetterà e ucciderà ancora molte persone prima che la campagna di vaccinazione raggiunga tutti (cosa che, molto verosimilmente, non accadrà mai, trattandosi fra l’altro di vaccini di fatto sperimentali approvati solo “per l’uso in emergenza”, che quindi non possono essere imposti come avviene per certi vaccini normali). E le morti non sono l’unico problema. Più persone infetta il virus, più possibilità ha di mutare. Ciò può aumentare il rischio di trasmissione, ridurre l’efficacia dei vaccini e rendere la pandemia più difficile da controllare a lungo termine. Ancora una volta, quindi, si capisce perché è così importante avere un “piano B”, implementato e rodato fin d’ora.
Nel migliore dei casi, infatti, da una parte vacciniamo le persone il più rapidamente possibile, mantenendo le distanze e altre misure di prevenzione per mantenere bassi i livelli di infezione e, dall’altra, contemporaneamente implementiamo le misure del “piano B” per tenere bassa – di concerto con l’azione dei vaccini – la circolazione del virus (cioè Rt < 1 e, possibilmente, Rt << 1) e, quel che più ci interessa, i tassi di ospedalizzazione, di ricovero in terapia intensiva e di mortalità dei non immunizzati. Anche se di certo non ci sarà una “giornata dell’immunità di gregge” in cui la vita tornerà immediatamente normale, questo approccio ci offre la possibilità di evitare numerosi morti, di minimizzare l’impatto socio-economico della pandemia e fornisce delle possibilità a lungo termine di sconfiggere la pandemia senza ulteriori “bagni di sangue” in termini di mortalità e di conseguenze economiche su cittadini e imprese.
Il risultato più probabile è che il prossimo autunno ci si collochi da qualche parte nel mezzo di questi due estremi. Quando i tassi di mortalità e di infezione diminuiscono, possiamo allentare le misure di allontanamento e alcune altre misure con le quali abbiamo dovuto convivere con mesi, ma ciò può portare a un rimbalzo delle infezioni, poiché le persone interagiscono tra loro più da vicino [33]. In autunno potrebbe quindi essere necessario re-implementare queste misure per ridurre nuovamente le infezioni, se queste hanno un impatto rilevante in termini di ospedalizzazioni e di mortalità oppure se si pensa che lo avranno sia per il previsto effetto di “stagionalità” simile a quello dell’influenza, sia sulla base di quanto accaduto in altri Paesi, a cominciare dal Regno Unito. E questo dipende, ancora una volta, da quali varianti avremo di fronte quest’autunno-inverno, cosa che rappresenta senza dubbio la maggiore incognita.
Finché ci saranno popolazioni non vaccinate nel mondo, il SARS-CoV-2 continuerà a diffondersi ed a mutare ed emergeranno ulteriori varianti. In Italia e altrove, la vaccinazione di richiamo potrebbe rendersi necessaria prematuramente se sorgessero varianti che possono eludere la risposta immunitaria provocata dai vaccini attuali. Sarà probabilmente necessario ancora uno sforzo prolungato per prevenire un grave impatto su salute ed economia fino a quando la nuova generazione di vaccini non sarà pronta, testata nei trial, autorizzata dalle Autorità regolatorie e diffusa fra la popolazione. Anche allora, è molto improbabile che SARS-CoV-2 venga debellato; probabilmente infetterà ancora i bambini e altri che non sono stati vaccinati, e forse dovremo ugualmente aggiornare il vaccino e fornire dosi di richiamo su base regolare. Ma, via via che i vaccini saranno più efficaci anche contro la trasmissione, le continue ondate di diffusione esplosiva (a cui stiamo ancora assistendo in questo momento in altri Paesi) finiranno per scomparire [33].
Le strategie del piano B (di cui ne ho illustrato poco fa alcune fra le principali) potranno aiutarci fortemente a controllare la situazione. Inoltre, il semplice obbligo di indossare le mascherine in ambiente indoor proteggerà i non immunizzati (cioè sia i non vaccinati sia la percentuale di vaccinati che non è protetta dal vaccino). Inoltre, le mascherine contribuiscono in modo rilevante ad abbassare il valore dell’Rt, per cui sono un po’ come le barre di grafite in un reattore nucleare: aiutano a impedire una reazione (nel nostro caso una diffusione) incontrollata. Inoltre, poiché le mascherine possono ridurre la gravità della malattia, dovrebbero anche aumentare l’immunità della popolazione. Infatti, secondo il prof. Hassan Vally, epidemiologo a La Trobe University (Australia), “sappiamo che le mascherine proteggono le persone dall’infezione, ma anche se non si impedisce completamente che ciò accada – quindi se si lascia entrare solo un piccolo numero di particelle di virus – allora potenzialmente ci si espone a una quantità sufficiente di virus affinché tu possa organizzare una risposta immunitaria che ti proteggerà in futuro” [45].
AVVERTENZA. Onde evitare qualsiasi interpretazione errata da parte di chi avesse scorso solo fugacemente il presente articolo, vorrei chiarire che NON mi aspetto che nel prossimo autunno-inverno si verificheranno, in Italia, i numerosissimi morti qui stimati come possibile limite superiore, poiché questa stima è intesa verificarsi solo nel caso in cui non venisse adottata nessuna restrizione delle nostre libertà. Tuttavia, l’entità della posta in gioco in termini di vite umane ed i “contributi mancanti” alla pseudo-immunità di gregge che ho stimato nel testo fanno capire che, molto verosimilmente, anche in autunno-inverno dovremo portare le mascherine al chiuso, e che pure questo potrebbe non bastare, nel qual caso il Governo potrebbe ricorrere a misure “facili” ma dannose per l’economia (quali ad es. lockdown locali) se non avrà preparato nel frattempo, parallelamente alla vaccinazione, un opportuno “piano B”.
Riferimenti bibliografici
[1] Menichella M., “I vaccini anti-COVID: perché ci attende un futuro pieno di incognite”, Fondazione David Hume, 10 marzo 2021.
[2] Public Health England (PHE), “COVID-19 Vaccine Surveillance Report – Week 25”, 24 giugno 2021.
[3] Lopez Bernal J. et al., “Effectiveness of the Pfizer-BioNTech and Oxford-AstraZeneca vaccines on Covid-19 related symptoms, hospital admissions, and mortality in older adults in England: test negative case-control study”, The British Medical Journal, 2021.
[4] Public Health England, “Public Health England vaccine effectiveness report – March 2021, Public Health England, 2021.
[5] Pritchard E. et al., “Impact of vaccination on SARS-CoV-2 cases in the community: a population-based study using the UK’s COVID-19 Infection Survey”, medRxiv, 2021.
[6] Public Health England, “Public Health England COVID-19 vaccine surveillance report – 20 May 2021 (week 20), Public Health England, 2021.
[7] Lopez Bernal J. et al., “Effectiveness of COVID-19 vaccines against the B.1.617.2 variant”, medRxiv, 2021.
[8] Vasileiou E. et al., “Effectiveness of first dose of COVID-19 vaccines against hospital admissions in Scotland: national prospective cohort study of 5.4 million people”, preprints with The Lancet, 2021.
[9] Hyams C. et al., “Assessing the effectiveness of bnt162b2 and chadox1ncov-19 covid-19 vaccination in prevention of hospitalisations in elderly and frail adults: A single centre test negative case-control study”, preprints with The Lancet, 2021.
[10] Ismail S.A. et al., “Effectiveness of BNT162b2 mRNA and ChAdOx1 adenovirus vector COVID-19 vaccines on risk of hospitalisation among older adults in England: an observational study using surveillance data”, PHE Preprints, 2021.
[11] Hall V.J. et al., “Effectiveness of BNT162b2 mRNA vaccine against infection and COVID-19 vaccine coverage in healthcare workers in England, multicentre prospective cohort study (the SIREN study)”, preprints with The Lancet, 2021.
[12] Shrotri M. et al., “Vaccine effectiveness of the first dose of ChAdOx1 nCoV-19 and BNT162b2 against SARS-CoV-2 infection in residents of Long-Term Care Facilities (VIVALDI study)”, medRxiv, 2021.
[13] Menni C. et al., “Vaccine side-effects and SARS-CoV-2 infection after vaccination in users of the COVID Symptom Study app in the UK: a prospective observational study”, The Lancet Infectious Diseases, 2021.
[14] Shah A.S. et al., “Effect of vaccination on transmission of COVID-19: an observational study in healthcare workers and their households”, medRxiv, 2021.
[15] Harris R.J. et al., “Impact of vaccination on household transmission of SARS-COV-2 in England”, Public Health England, 2021.
[16] Haas R.J. et al., “Impact and effectiveness of mRNA BNT162b2 vaccine against SARS-CoV-2 infections and COVID-19 cases, hospitalisations, and deaths following a nationwide vaccination campaign in Israel: an observational study using national surveillance data”, The Lancet, 5 maggio 2021.
[17] Grind D. et al., “Case fatality risk of the SARS-CoV-2 variant of concern B.1.1.7 in England, preprint, medRxiv, 8 marzo 2021.
[18] Sheick A. et al., “SARS-CoV-2 Delta VOC in Scotland: demographics, risk of hospital admission, and vaccine effectiveness”, The Lancet, 14 giugno 2021.
[19] Geddes L., “Five things we know about the Delta variant (and two things we don’t)”, Gavi – The Vaccine Alliance, 15 giugno 2021.
[20] Menichella M., “Mondi futuri: Viaggio fra i possibili scenari”, www.menichella.it, 2005.
[21] Zahradanic J., “SARS-CoV-2 convergent evolution as a guide to explore adaptive advantage”, bioRxiv, 25 maggio 2021.
[22] Cooper V., “The Coronavirus Variants Don’t Seem to Be Highly Variable So Far”, Scientific American, 24 marzo 2021.
[23] Dusi E., “Vaccino unico per Covid e influenza, in autunno il via alle prime dosi”, la Repubblica, 19 giugno 2021.
[24] Cassone A. e Cauda R., “Covid, attenzione alle terze dosi: meglio non continuare con i vaccini a Rna”, la Repubblica, 23 giugno 2021.
[25] Ricolfi L., “Variante delta, qualcosa è cambiato”, Il Messaggero, 21 giugno 2021.
[26] Menichella M., “Perché la vaccinazione degli anziani va ‘maneggiata con cura’: un’analisi per scenari”, Fondazione David Hume, 4 febbraio 2021.
[27] Lab24, “Vaccini in tempo reale”, Il Sole 24 ore.
[28] Istat e ISS, “Impatto dell’epidemia Covid-19 sulla mortalità totale della popolazione residente nel primo trimestre 2020”, 4 maggio 2020.
[29] Menichella M., “Il ‘boom’ dei prezzi e l’impatto del lockdown: l’Italia rischia ora la ‘tempesta perfetta’”, Fondazione David Hume, 21 aprile 2021.
[30] Ministero della Salute, “Estensione di indicazione di utilizzo del vaccino Comirnaty (BioNTech/Pfizer) per la fascia di età tra i 12 e i 15 anni. Aggiornamento note informative”, 4 giugno 2021.
[31] Ammaliato V., “L’esercito degli irregolari: quei 650 mila stranieri irraggiungibili dal vaccino”, La Stampa, 21 giugno 2021.
[32] Menichella M., “’Pillole’ anti-COVID: quelle che non vi hanno mai dato”, Fondazione David Hume, 25 marzo 2021.
[33] D’Souza G. & Dowdy D., “What is Herd Immunity and How Can We Achieve It With COVID-19?”, Bloomberg School of Public Health, 6 aprile 2021.
[34] Randolph H.E. & Barreiro L.B., “Herd Immunity: Understanding COVID-19”, Immunity, 19 maggio 2020.
[35] Menichella M., “Un’analisi interdisciplinare: come (e perché) ottimizzare la campagna vaccinale in Italia”, Fondazione David Hume, 3 aprile 2021.
[36] Aschwanden C., “Five reasons why COVID herd immunity is probably impossible”, Nature, 591, pp. 520-522, 18 marzo 2021.
[37] Fontanet A., Cauchemez S., “COVID-19 herd immunity: where are we?”, Nature Reviews Immunology 20, pp.583-584, 9 Settembre 2020.
[38] Battifoglia E., “Battiston, con la variante Delta puntare a un’immunità di gregge dell’88%”, Ansa.it, 20 giugno 2021.
[39] Valesini S., “L’immunità contro Covid-19 potrebbe durare per tutta la vita?”, Wired, 31 maggio 2021.
[40] Dusi E., “La scienziata Valeria De Giorgi: ‘Gli anticorpi contro il Covid durano a lungo. L’immunità di gregge non è un miraggio’”, la Repubblica, 21 giugno 2021.
[41] Mo H. et al., “Longitudinal profile of antibodies against SARS-coronavirus in SARS patients and their clinical significance”, Respirology, 2006.
[42] Kissler S.M. et al., “Projecting the transmission dynamics of SARS-CoV-2 through the postpandemic period”, Science, 2020.
[43] Suter F., Remuzzi G. et al., “A simple, home-therapy algorithm to prevent hospitalisation for COVID-19 patients: A retrospective observational matched-cohort study”, EClinicalMedicine, 9 giugno 2021.
[44] Buonanno G. “Come il mito dei droplets ha sostituito (fino ad oggi) la trasmissione aerea”, Fondazione David Hume, 15 giugno 2021.
[45] Lewin E., “Can face masks reduce COVID severity and improve herd immunity?”, News GP, 18 settembre 2020.
[46] Moise K.A., “Easing all restrictions prior to the vast majority of the population getting two doses of covid vaccine risks a spike in cases of B.1.617.2”, The British Medical Journal, 25 maggio 2021.
[47] Johnson S., “Here’s what we know about the Indian Delta COVID-19 variant detected in Victoria’s out break”, ABC News, 4 giugno 2021.


